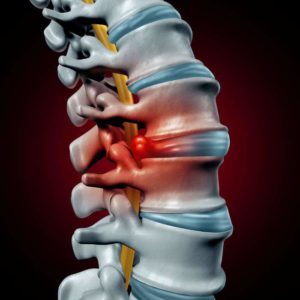
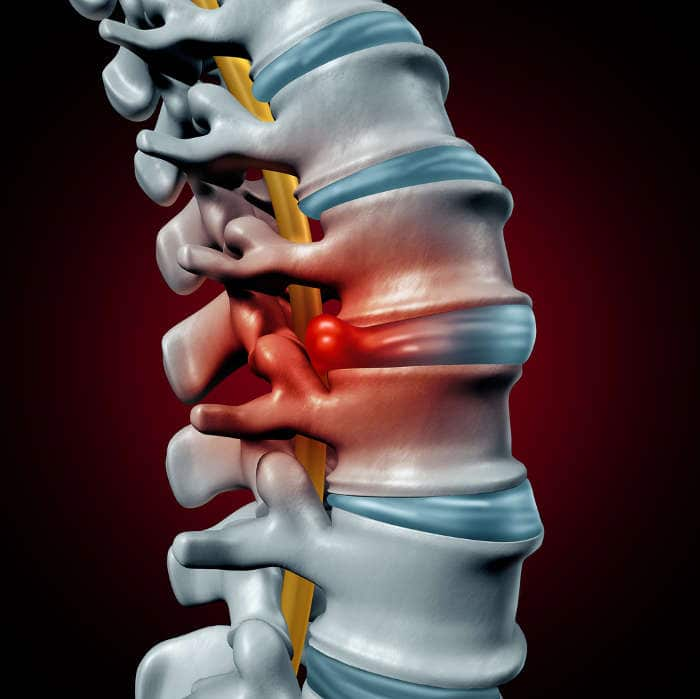
L’ernia del disco è una patologia degenerativa del disco intervertebrale , le più frequenti sono quelle lombari, seguite da quelle cervicali e da quelle dorsali. Dal punto di vista anatomico, per ernia del disco si intende la rottura dell’anello fibroso (anulus) con conseguente spostamento del nucleo polposo nello spazio intervertebrale.
Tra ogni vertebra e quella adiacente vi è un disco intervertebrale che può essere immaginato come un cuscinetto interposto per attutire il contatto tra le vertebre e con funzione di “molleggiamento”. E’ costituito da una parte esterna duro-fibrosa di forma circolare, come un anello costituita da lamelle concentriche formate da fibre collagene e fibre elastiche (anulus), e da una parte interna all’anello, nucleo polposo di consistenza molle-elastica che è una massa gelatinosa costituita in gran parte di acqua con funzione di assorbire e di distribuire uniformemente alla periferia (sulle superfici cartilaginee dei corpi vertebrali contigui) le sollecitazioni che riceve.
A causa delle continue sollecitazioni meccaniche, del deterioramento delle strutture osteoarticolari, di microtraumi ripetuti ( lavori fisicamente impegnativi compiuti male, posizioni sbagliate, atteggiamenti posturali statici, flessioni o torsioni frequenti, sollevamento e movimentazione di pesi, movimenti ripetitivi, sollecitazione da parte di vibrazioni come avviene nella guida di veicoli ) o per un trauma importante, il disco subisce deformazioni e pressioni eccessive che possono superare i limiti di elasticità e di tolleranza e l’anello fibroso si “sfianca” deformandosi in quel punto sotto la spinta elastica del nucleo polposo (ernia contenuta) o si “rompe” in quel punto così che il nucleo polposo fuoriesce (ernia espulsa) invadendo uno spazio non pertinente.
Nell’ernia del disco lombare possono manifestarsi disturbi che possono arrivare
ad intensità di dolore alla schiena e alle gambe così elevata da impedire non solo la deambulazione ma anche i più piccoli movimenti degli arti inferiori sul piano del letto. Il paziente può restare bloccato dal dolore ( lombalgia, cruralgia, sciatalgia) che generalmente è accentuato dai movimenti della schiena, da posizioni protratte (specie la lunga permanenza in piedi o in posizione seduta), da tosse, starnuto e defecazione. La lombalgia è caratterizzata da dolore, contrattura muscolare e rigidità della zona lombare.
Al dolore possono associarsi parestesie (sensazioni anomale della gamba, tipo formicolii) e deficit sensitivi, alterazioni dei riflessi ed ipostenia o diminuzione della forza in quanto la radice nervosa è contattata o compressa da un’ernia discale.
Per una corretta diagnosi di ernia del disco sono fondamentali l’anamnesi e l’esame clinico del paziente eseguito da un medico specialista correlati con esami diagnostici e strumentali ( più specifici: risonanza magnetica ed elettromiografia).
Il trattamento preferenziale è di tipo conservativo: farmaci per via non epidurale (paracetamolo, fans, steroidi), mesoterapia (somministrata solo da personale medico) fisioterapia, massaggi, trazioni, manipolazioni vertebrali (osteopati e chiropratici), rieducazione posturale (Mézières, Souchard, Back School).
Il riposo a letto deve essere limitato, bisogna tornare ad essere attivi non appena possibile. Si devono alternare momenti di riposo al movimento, evitando le posizioni che fanno aumentare il dolore e che caricano la schiena.
Qualora questo approccio non sia valido e la sintomatologia perduri per più di sei settimane, si passa ad interventi mini-invasivi ( p.e. discolisi con ossigeno o ozono ) e procedure chirurgiche. Queste ultime due metodiche sono di pertinenza medico-chirurgica.
Dopo l’intervento non è opportuno limitare l’attività fisica del paziente, anzi, è consigliabile effettuare un programma di riabilitazione fisioterapica da iniziare entro 4-6 settimane dal processo chirurgico da svolgere regolarmente nelle settimane successive poiché facilita il recupero funzionale e il rientro al lavoro .
Nella prima convalescenza si deve minimizzare la postura seduta, aumentare progressivamente nei giorni la durata delle camminate, inoltre il sollevamento dei pesi il flettersi e chinarsi vengono sconsigliati per le prime settimane.
Per prendersi cura della propria colonna è necessaria un’ attività fisica costante e fare attenzione alle proprie posture e ai movimenti sbagliati.
Affidarsi a figure professionali (fisiatra, ortopedico, neurologo, neurochirurgo, osteopata, fisioterapista etc….) che aiuteranno nel recupero e nella ripresa delle attività quotidiane.
Dott.ssa Luana Rocchi,
Fisioterapista e Osteopata